 Se inicia desde el proceso de gametogenesis en el cual este proceso puede dividirse en cuatro fases:
Se inicia desde el proceso de gametogenesis en el cual este proceso puede dividirse en cuatro fases:
1) Origen y migración de las células germinales hacia las gónadas:
Los gametos, ya sea el óvulo o el espermatozoide, derivan de las
células germinales primordiales. Estas células se originan tempranamente en el
embrión desde la pared del saco vitelino y migran, a través del mesenterio
primitivo, hacia las crestas genitales, lugar de la futura gónada embrionaria.
Este proceso ocurre entre la cuarta y la quinta semana de desarrollo
embrionario
2) Incremento del número de células germinales: Instaladas allí, las células germinales sufren sucesivas mitosis, dando
origen a las ovogonias y espermatogonias, según el sexo del embrión,
aumentando de unos pocos miles a varios millones de células. Las
espermatogonias conservan la capacidad de proliferar durante toda la vida del
sujeto. Las ovogonias en cambio alcanzan su número máximo en el periodo
prenatal y luego comienzan a sufrir una degeneración natural llamada atresia.
3) Reducción cromosómica: Los cambios cromosómicos involucran la reducción a la mitad del
número de cromosomas, generándose células haploides con 22 autosomas + 1
cromosoma sexual, lo que se logra mediante la división meiótica o meiosis.
Este tipo especial de división celular, exclusiva de los gametos, permite
además la segregación del material genético a través del entrecruzamiento, proceso que asegura una recombinación constante de
genes, lo que se traduce en la gran variabilidad de características presentes en
cada sujeto. Además, en el caso de los gametos masculinos, la meiosis permite
generar espermatozoides con un cromosoma sexual X o Y estos son los gametos que determinar el sexo del cigoto durante la fecundación (XX o XY).
Las células que
ingresan, ovogonia o espermatogonia, a ésta fase de división meiótica reciben
el nombre de ovocito o espermatocito primario respectivamente. En el caso del
hombre, la diferenciación de los espermatocitos primarios comienza en la
pubertad y se extiende a lo largo de toda la vida del sujeto. En cambio, en la
mujer, la población de ovocitos primarios se establece al momento del
nacimiento y el proceso es frenado en la profase de la primera división
meiótica, para ser reactivado en la pubertad. La meiosis presenta dos etapas
llamadas primera y segunda división de maduración. Al final de la primera
división de maduración, que es reduccional, de cada célula (ovocito o
espermatocito primario) se generan dos células haploides, en el caso del
hombre dos espermatocitos secundarios y en la mujer un ovocito secundario y
un cuerpo polar. Al final de la segunda división de maduración, que es
ecuacional, de cada espermatocito secundario surgen dos espermátides y de
cada ovocito secundario surge un ovocito maduro y un cuerpo polar
 4) Maduración de los gametos: Los cambios morfológicos, que habilitan a los gametos para participar
en el proceso de la fecundación, involucran a las modificaciones en la relación
núcleo-citoplasma y en el desarrollo de especializaciones celulares.
En el hombre, en la pared de los túbulos seminíferos se reconocen las
espermatogonias tipo A, las que mediante divisiones mitóticas se encargan de
mantener el número apropiado de células para toda la vida y, las
espermatogonias tipo B que abandonan el ciclo mitótico y, diferenciándose en
espermatocitos primarios, comienzan la meiosis. Los cambios
(espermiogénesis) que ocurren en los túbulos seminíferos a partir de la
pubertad y hasta la vejez, se traducen en: la condensación del núcleo;
la eliminación de gran parte del citoplasma; la formación del acrosoma y la
formación de una célula alargada, con capacidad de moverse, con cabeza,
cuello, pieza intermedia y cola. El acrosoma es una vesícula ubicada en el
extremo apical de la célula, delante del núcleo, que contiene enzimas capaces
de digerir la zona pelúcida, permitiendo la fertilización del óvulo. Para el óvulo, estas modificaciones (ovogénesis) que ocurren en la
corteza del ovario comienzan en el período prenatal, con la formación de los
ovocitos primarios, para quedar en una etapa de reposo, al inicio de la primera
división meiótica, y continuar su desarrollo en la pubertad generando por cada
ovocito primario un óvulo y tres cuerpos polares. El óvulo se caracteriza por:
4) Maduración de los gametos: Los cambios morfológicos, que habilitan a los gametos para participar
en el proceso de la fecundación, involucran a las modificaciones en la relación
núcleo-citoplasma y en el desarrollo de especializaciones celulares.
En el hombre, en la pared de los túbulos seminíferos se reconocen las
espermatogonias tipo A, las que mediante divisiones mitóticas se encargan de
mantener el número apropiado de células para toda la vida y, las
espermatogonias tipo B que abandonan el ciclo mitótico y, diferenciándose en
espermatocitos primarios, comienzan la meiosis. Los cambios
(espermiogénesis) que ocurren en los túbulos seminíferos a partir de la
pubertad y hasta la vejez, se traducen en: la condensación del núcleo;
la eliminación de gran parte del citoplasma; la formación del acrosoma y la
formación de una célula alargada, con capacidad de moverse, con cabeza,
cuello, pieza intermedia y cola. El acrosoma es una vesícula ubicada en el
extremo apical de la célula, delante del núcleo, que contiene enzimas capaces
de digerir la zona pelúcida, permitiendo la fertilización del óvulo. Para el óvulo, estas modificaciones (ovogénesis) que ocurren en la
corteza del ovario comienzan en el período prenatal, con la formación de los
ovocitos primarios, para quedar en una etapa de reposo, al inicio de la primera
división meiótica, y continuar su desarrollo en la pubertad generando por cada
ovocito primario un óvulo y tres cuerpos polares. El óvulo se caracteriza por:
1)
ser inmóvil
2) poseer un tamaño enorme (150 µm) comparado con el
espermatozoide (3 µm de diámetro en la cabeza)
3) presentar una gran
cantidad de citoplasma
4) estar rodeado de una capa glicoproteica, la zona
pelúcida, elemento que confiere la especificidad para fecundación, y de una
capa de células foliculares las que formaran la corona radiada.
A partir de la pubertad, la mujer comienza a presentar ciclos sexuales.
Estos ciclos, de frecuencia mensual, representan una compleja actividad que
involucra al hipotálamo (a través de la hormona liberadora de gonadotrofinas
GRH), la hipófisis (a través de las hormonas gonadotróficas: Folículo
estimulante FSH y Luteinizante LH), los ovarios, el útero, la vagina, la trompa
uterina y la glándula mamaria. Estos ciclos preparan al sistema
reproductor para el embarazo.
Ciclo Ovárico

Al inicio de cada ciclo (entre los días 1 al 6 del ciclo menstrual), la hormona FSH induce la proliferación de 5 a 10 folículos ováricos pero sólo uno de ellos llega a madurar. Los folículos que no se desarrollan involucionan y forman los cuerpos atrésicos. El desarrollo del folículo ovárico se caracteriza por:
1) El crecimiento y maduración del ovocito primario.
2) Por la proliferación de las células foliculares que rodean al ovocito.
3) La formación de la zona pelúcida, que separa al ovocito de las células foliculares.
4) La formación de un espacio, el antro folicular, donde se ubica excéntricamente el ovocito.
5) La formación de una cápsula de tejido fibroso, que rodea al folículo, llamada teca folicular la cual ulteriormente dará origen a la teca interna, celular, y a la teca externa, fibrosa. Las células foliculares y tecales elaboran estrógenos. Esta hormona induce en el endometrio la proliferación de la mucosa, fase proliferativa, estrogénica o folicular del endometrio, lo que permite que la mucosa recupere su altura después de la perdida ocurrida durante la menstruación.
En los días previos a la ovulación (días 12 a 13 del ciclo menstrual) el
folículo ovárico (de Graaf o vesicular) aumenta de tamaño llegando a medir 15
mm. Este crecimiento es estimulado por las hormonas FSH y LH. En esta etapa
el ovocito primario completa su primera división meiótica; generándose así el
ovocito secundario, que recibe la mayor parte del citoplasma, y el primer cuerpo
polar, célula pequeña que pronto degenera. El crecimiento del folículo vesicular
se hace evidente en la superficie del ovario, apareciendo en la superficie de la
gónada una zona avascular llamada estigma. El día 14 del ciclo se produce la
ovulación, al romperse la pared del folículo. En este momento el ovocito
secundario comienza su segunda división meiótica y sale rodeado por las
células de la corona radiada.
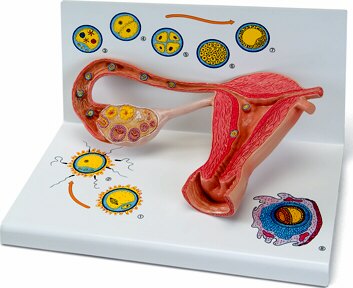
Desde la superficie del ovario el ovocito es tomado por la trompa uterina
y transportado, mediante movimientos peristálticos y de los cilios, hacia el
útero, proceso que tarda cuatro días. La segunda división meiótica será
completada sólo si el ovocito secundario es fecundado. En tal caso se expulsa
el segundo cuerpo polar, célula pequeña que pronto degenera, quedando el
ahora llamado óvulo maduro con la mayor parte del citoplasma. El óvulo
maduro presenta un ambiente citoplasmático heterogéneo que, al interactuar
recíprocamente con el programa genético proveniente del núcleo del cigoto,
establecerá la progresiva diferenciación de las células embrionarias en el curso
del proceso de desarrollo.
Después de la ovulación, la células foliculares y tecales se transforman,
por acción de la hormona LH, en células luteínicas que forman el cuerpo lúteo o
amarillo, el cual secreta progesterona. Esta hormona, junto con los estrógenos, induce en el endometrio el crecimiento y secreción de las glándulas
mucosas y el incremento de la irrigación, fase secretora del endometrio,
preparándolo para una posible fecundación. Si no hay fecundación el cuerpo
amarillo involuciona y forma una cicatriz, el cuerpo albicans. Si el óvulo es
fecundado, el cuerpo amarillo crece y secreta progesterona, siendo mantenido
por la gonadotrofina coriónica, producida por el trofoblasto del embrión. Hacia
el cuarto mes de gestación el cuerpo amarillo gravídico involuciona y la
secreción de progesterona es realizada ahora por la placenta.
La extirpación del cuerpo amarillo antes del cuarto mes de gestación induce el aborto del embrión.
Fecundación
Este proceso, que involucra la fusión de los gametos masculino y
femenino, ocurre generalmente en la región ampular de la trompa. Los
espermatozoides y el ovocito permanecen viables en el tracto genital femenino
durante 24 horas. Los gametos masculinos colocados en el tracto genital
femenino deben experimentar el proceso de capacitación para poder fecundar
al ovocito. Este proceso dura siete horas, y en él los espermatozoides liberan
glucoproteínas presentes en la superficie del acrosoma, tornándose más
activos, actividad que les permite atravesar entre las células de la corona
radiante. Los gametos capacitados al tomar contacto con la zona pelúcida
experimentan la reacción acrosómica; liberando enzimas que les permitirán
atravesarla y llegar hasta la membrana celular del ovocito maduro.
Las etapas
de la fecundación comprenden:
1) Penetración de la corona radiada, facilitada por las enzimas del acrosoma y por los movimientos del espermatozoide capacitado.
2) Penetración de la zona pelúcida, realizada mediante la acción de las enzimas liberadas durante la reacción acrosómica. Una vez que el espermatozoide atraviesa la zona pelúcida y toca la membrana celular del ovocito la zona se hace impermeable a otros espermatozoides. El bloqueo rápido de la poliespermia es mediado por cambios en el potencial de membrana del óvulo que se hace más positivo, de –70 a +10 mV. El bloqueo lento de la poliespermia es mediado por la reacción de zona proceso que, gatillado por la liberación de gránulos corticales del óvulo, induce un cambio químico en la zona pelúcida la que se hace menos adherente a los
espermatozoides.
3) Fusión de las membranas celulares de los gametos, permitiendo que la cabeza y la cola del espermatozoide penetren al citoplasma del ovocito. En cuanto esto ocurre el ovocito completa su segunda división meiótica, generando el segundo cuerpo polar que degenera. El núcleo de éste óvulo maduro, llamado pronúcleo femenino, se ubica en el centro de la célula.
Por su parte, la cabeza del espermatozoide se dilata formando el pronúcleo masculino. Ambos pronúcleos se encuentran en el centro del óvulo, duplican su
ADN y pierden su membrana nuclear. Inmediatamente después los cromosomas del ahora llamado cigoto, célula diploide, se disponen en el huso mitótico para experimentar la primera mitosis del proceso de segmentación.
Las consecuencias de la fecundación son:
1) Restablecimiento del número diploide de cromosomas, aportados por los pronúcleos haploides masculino y femenino.
2) Determinación del sexo del embrión, hecho que depende de si el espermatozoide fecundante posee cromosoma sexual X (el embrión será XX) o Y (en cuyo caso el embrión será XY), ya que los óvulos sólo tiene cromosomas sexuales X.
3) Iniciación del proceso de segmentación del cigoto, producto de la activación metabólica inducida por la fecundación.
Segmentación
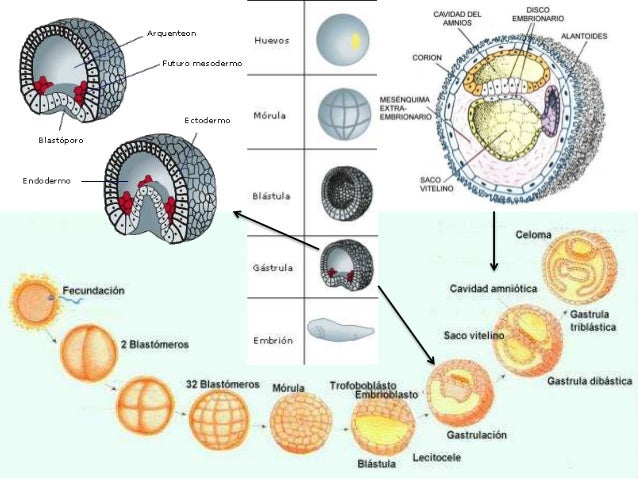
Este proceso comienza después de 24 horas de producida la
fecundación cuando el cigoto experimenta su primera división mitótica, dando
origen a dos células genéticamente iguales llamadas blastómeras. Estas
células totipotenciales cuando se separan accidentalmente dan origen a
gemelos monocigóticos. Las blastómeras presentan mitosis sucesivas,
asincrónicas, aumentando su número pero con escaso crecimiento celular. De
esta manera se va corrigiendo la relación citoplasma/núcleo, tan aumentada
en el cigoto. Cuando el embrión en segmentación tiene 8 a 12 blastómeras
(aproximadamente 3 días después de la fecundación) presenta el aspecto de
una pequeña mora y recibe el nombre de mórula. Esta mórula está rodeada por
la zona pelúcida y se encuentra todavía en la trompa uterina. En este momento
las blastómeras ubicadas periféricamente en la mórula establecen estrechas
uniones intercelulares, proceso llamado compactación.
La compactación produce un sello entre las blastómeras dejando en el
interior de la mórula la masa celular interna, aislada del ambiente de la trompa
uterina, a diferencia de la masa celular externa, que está en contacto con las
secreciones tubáricas. Esta situación genera una gradiente de diferenciación
notable lo que se traduce en que la masa celular interna dará origen al embrioblasto (tejidos del embrión) y la masa celular externa dará origen al trofoblasto (tejidos placentarios).
Hacia el cuarto día después de la fecundación se forman espacios entre
las células de la masa interna. Al llegar la mórula al útero estos espacios
aumentan por la filtración de líquido desde la cavidad uterina. Esta presión
genera la formación de una cavidad única llamada blastocele. El embrión así
formado recibe el nombre de blastocisto. En el blastocisto la masa celular
interna, ahora llamada embrioblasto, hace eminencia hacia el blastocele y se
ubican hacia el polo embrionario; en cambio, la masa celular externa, ahora
llamada trofoblasto, forma la pared celular del blastocisto. El quinto día después
de la fecundación el blastocisto se encuentra ya en la cavidad uterina y la zona
pelúcida comienza a desaparecer, digerida por enzimas de la mucosa uterina;
situación que permitirá la implantación del embrión.
Comentarios
Publicar un comentario